Ткани организма получают питательные вещества и кислород через кровь. Тем же самым способом структуры тела обеспечивают себе достаточную защиту.
В деле выполнения базовых функций участвуют клетки самых разных типов: эритроциты, красные пластинки, белые тельца нескольких форм. Но кровь — далеко не единственная жидкая среда организма.
Лимфатическая системы выступает сторонней разветвленной структурой, которая переносит одноименную ткань. Из чего она состоит? В состав входят белые тельца, защитные клетки, однако, отсутствуют эритроциты.
Лимфы в организме содержится до нескольких литров, она постоянно обновляется и выполняет ряд важных функций:
- Устраняет клеточный мусор.
- Задерживает микроорганизмы.
- Обеспечивает нормальную фильтрацию крови и образование мочи.
- Выступает барьером с внешней средой.
И это еще не все. Если говорить упрощенно, это своего рода фильтр, который дополнительно защищает тело, работает как буфер. Система представляет собой разветвленную сеть специальных сосудов.
В определенных точках они расширяются и образуют особые структуры — узлы, которые играют роль основных станций очистки. В силу особенностей и строения, они первыми подвергаются атаке при септических процессах, раке и прочих нарушениях в работе организма.
Лимфаденит — это воспаление лимфатического узла, обычно, инфекционного происхождения. Для заболевания характерны симптомы поверхностного и глубокого поражения дермы. Обнаружить патологический процесс не трудно. Особенно при развитой форме расстройства.
Разберемся подробнее, что такое лимфаденит, почему он возникает и как справиться с ситуацией.
Механизм развития
В основе патологического процесса лежит группа корневых факторов. Их можно подразделить на три категории.
Инфекционное поражение
В организм пациента проникает инородный агент. Как правило, это представители гноеродной флоры: стафилококки, стрептококки. Они очень агрессивны.
Путь попадания может быть самым разным: через толщу поврежденной кожи, сквозь слизистые оболочки.
Интересно, что микроорганизм может попасть в ткани лимфатического узла диссеминировано, то есть от первичного очага инфекции с током биологических жидкостей. Например, из больного горла, кариозных полостей.
Несмотря на опасность и агрессивность пиогенной флоры, одной только инвазии мало. Как показывает статистика, каждый 2-й человек заражен стафилококком. Почему же лимфаденит начинается не у всех?
Дело в работе иммунитета. Если защитные силы достаточно сильны, инфекция просто не может «развернуться». И так до тех пор, пока система функционирует как следует.
Следовательно, в основе механизма лежит сочетание двух факторов: проникновение инородного агента и снижение иммунитета.
Онкология
Воспаление лимфоузлов может иметь онкогенное происхождение: виной всему злокачественные опухоли.
Как было сказано ранее, названная система играет роль биологического фильтра. При росте неоплазии, она потребляет все больше питательных веществ. Некоторым клеткам еды не хватает, другие гибнут от «обжорства».
Исход один — распад новообразования. Погибшие единицы начинают отравлять организм. В дело вступает лимфатическая система, которая задерживает отмершие цитологические структуры, перерабатывает их.
Если таких клеток слишком много, нагрузка становится неадекватной. Узлы засоряются, начинается воспаление.
Интересно, что лимфаденит при раке могут путать с регионарным метастазированием. Когда в структурах образуются вторичные опухоли.
Отграничить одно от другого можно только посредством инструментальных методик, в первую очередь — МРТ.
Аутоиммунные заболевания
Он встречается в несколько раз реже, по сравнению с предыдущими. Суть расстройства в распаде клеток, поражении местных узлов.
Сила патологического процесса зависит от интенсивности аномальной реакции организма.
Если говорить о преобладании того или иного патоенеза:
- Острый лимфаденит в 60-70% случаев развивается как осложнение вялого, длительно текущего или выраженного скоротечного инфекционного процесса.
- Еще примерно 20% приходится на онкологию, рак разного характера.
- Оставшаяся доля — это аутоиммунные нарушения.
Классификация
Способов подразделения патологического процесса, по крайней мере, 4.
По локализации расстройства:
- Подчелюстная форма, развивается в области нижней части лица, обусловлена кариесом, поражениями респираторного тракта, тонзиллитом. Встречается часто, хорошо поддается лечению. Особенно на ранних стадиях патологического процесса.
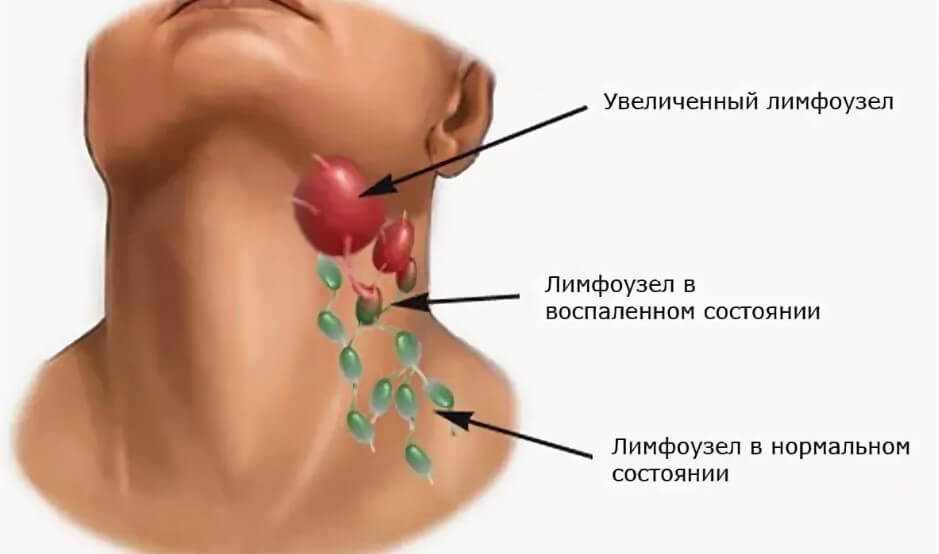
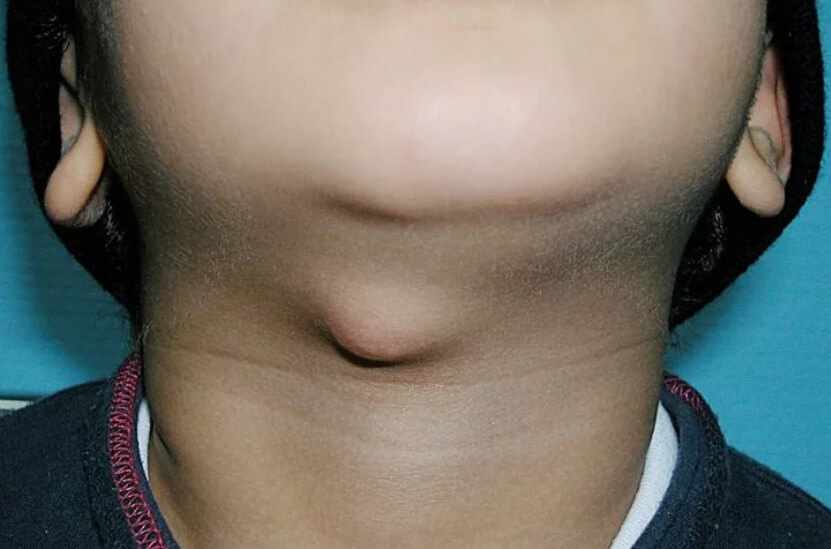
- Шейный лимфаденит — это форма хронического расстройства, которая развивается на фоне ларингитов, трахеитов, поражений легких и дыхательных путей. В основном встречается у детей и молодых пациентов. Без лечения, особенно в хронической форме, протекает неопределенно долго.
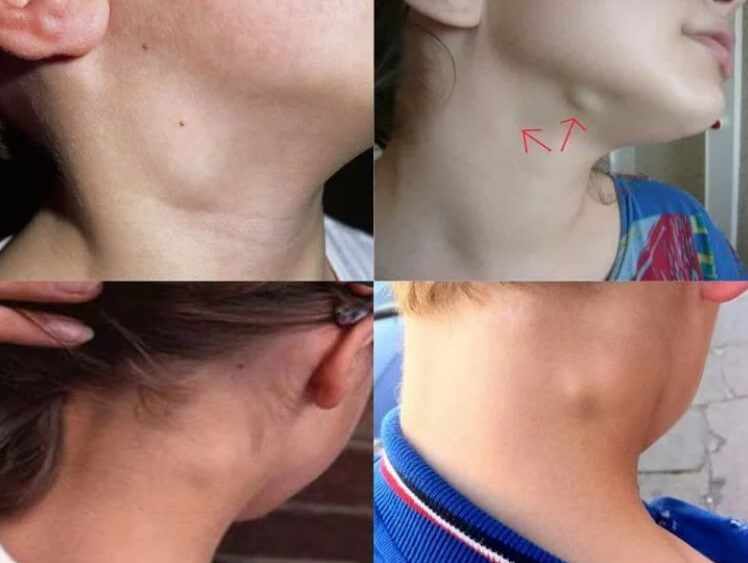
- Поражение области паха. Обусловлено венерическими инфекциями. Чуть реже —патологиями малого таза, нарушениями работы репродуктивной системы, половых органов. Особенно у женщин.
- Лимфаденит подмышечных впадин. Виновником может быть инфекция или рак любой локализации. Поскольку сюда стекается жидкая ткань со всего организма.
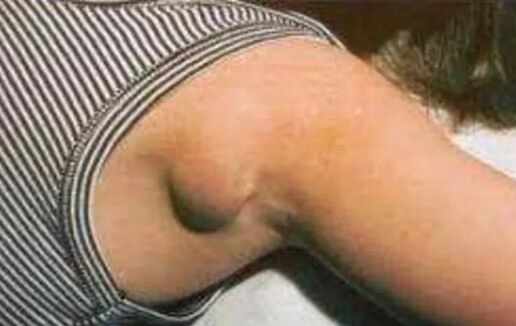
- Околоушное воспаление.

По характеру и течению заболевания:
- Острая форма. Встречается примерно в 20% от общей массы клинических случаев. Характеризуется стремительным началом, быстрым нарастанием тяжелых симптомов. Более того, внешние признаки сразу выдают расстройство.
Материалы по теме:
Без лечения возможен гнойный расплав тканей, сепсис (заражение) крови. Чем это закончится — предсказать не трудно.
- Хроническая разновидность. Воспаленный лимфоузел находится под поверхностью кожи, визуальные признаки отсутствуют, есть дискомфортные проявления, например боль, диагностировать расстройство можно посредством пальпации, анализов крови, серологических тестов.
Обследование представляет трудности. С другой же стороны, патологический процесс может продолжаться неопределенно долго. Лимфоузлы уже не возвращаются в норму, возможны частые обострения.
- Нестабильная форма. Характеризуется сменой воспалительных периодов и затиший. Встречается при длительно существующих инфекционных заболеваниях.
По распространенности, лимфаденит бывает двух форм:
- Специфичным или локальным. Самая простая разновидность нарушения. Когда заболевание затрагивает одну область. Например, только шею или пах. Встречается при инфекционных расстройствах.
- Распространенным. Когда поражена целая группа узлов. Куда хуже поддается лечению, часто вызывает осложнения.
По форме патологического процесса:
- Серозный лимфаденит. Когда распад клеток на местном уровне отсутствует. При вскрытии узла обнаруживается прозрачная жидкость. Это бедный клетками цитологическими структурами транссудат. Как правило, нарушение предшествует более грозной форме.
- Гнойная разновидность. Характеризуется деструкцией тканей. Возможен расплав, распространение инфекции далее с перспективами сепсиса (заражения крови).
Воспаление лимфатических узлов классифицируется по виду, течению, происхождению, эти критерии дают врачам представление о расстройстве, позволяют описать его в подробностях.
Симптомы острой формы
Клиническая картина развивается стремительно. Признаки характерные, потому спутать патологический процесс с чем-то еще трудно.
Среди проявлений нарушения:
- Боль. Выраженный дискомфорт. Стреляющий, тюкающий. При попытке пошевелить пораженной конечностью, головой, неприятные ощущения только усиливаются.
Интенсивность может быть столь высокой, что человек не способен ни спать, ни сидеть, ни тем более заниматься какой-либо активностью.
Боли постепенно нарастают, затрагивают не только область самого изменения, но и окружающие регионы. Снять дискомфорт невозможно даже с помощью таблеток, анальгетиков.
- Уплотнение в месте поражения. При пальпации обнаруживается явный твердый узел. Это результат воспалительного процесса. Возникает ощущение, будто анатомическая структура сплавлена с окружающими.
Отграничить узел от здоровых тканей невозможно. Такой признак стоит считать характерным для лимфаденита.
- Покраснение. Изменение оттенка дермы сначала на розоватый, затем на алый, а потом на ярко-малиновый. Над поверхностью кожи образуется крупная папула. Это измененный узел. При попытке пропальпировать участок возникает сильная боль. Локальная температура резко повышается, место воспаления горячее.
- Припухлость окружающих тканей. Одутловатость, отечность. Происходит подобное из-за скопления межклеточной жидкости и застоя лимфы. Чем интенсивнее патологический процесс, тем хуже обстоит дело.
- Повышение температуры тела. До субфебрильных отметок и существенно больше. Зависит от интенсивности заболевания. В среднем, показатели термометра достигают 38-39 градусов.
Уровень не снижается даже при применении жаропонижающих, поскольку сила воспалительного процесса крайне велика.
- Симптомы общей интоксикации. Слабость, тошнота, сонливость, падение работоспособности.
- Головная боль. Частный признак поражения организма. Тело отравлено продуктами жизнедеятельности возбудителей.
Лечение нужно начинать как можно быстрее. В лучшем случае, есть 1-2 дня. С каждым часом вероятность критических осложнений растет: возможен прорыв узла вглубь тканей, сепсис, флегмона. Эти состояния смертельно опасны.
Симптомы лимфаденита у взрослых развиваются в течение 10-12 часов, у детей эти сроки вдвое меньше. Кроме того, выше риск осложнений патологического процесса, сепсиса.
Нарушение протекает с более выраженными проявлениями расстройства. Появляются проблемы со сном, возможно помрачение сознания.
Внимание:
Пациенты младшего возраста проходят лечение в условиях стационара: риски слишком высоки.
Признаки хронического лимфаденита
Латентная или скрытая форма патологического процесса протекает очень вяло. Без специальной диагностики распознать заболевание невозможно.
Клинические проявления неспецифичны:
- Средней или малой интенсивности боли. Локализуются в пораженной области, отдают в окружающие ткани. По характеру — ноющие, тянущие. Никак не ассоциируются с патологическим процессом.
- Слабость, сонливость. Встречаются не всегда.
- Уплотнение. Не такое выраженное, как при острой форме. При пальпации пораженной области обнаруживается незначительное изменение структуры лимфатического узла. В то же время, он хорошо отграничен от окружающих тканей, не сплавлен с ними.
- Повышение местной температуры тела. Незначительное.
Признаки общей интоксикации, прочие описанные ранее симптомы отсутствуют. Это существенно усложняет диагностику.
После нескольких месяцев течения патологического процесса,и ряда рецидивов, пораженный лимфатический узел спадается, сморщивается. Результат такого рубцевания — полная утрата его функции.
Опасность присутствует всегда: заболевание может внезапно перейти в острую форму.
Причины
Факторы развития уже были названы, стоит уточнить конкретные моменты:
- Проникновение в организм инородных агентов. Гноеродной флоры. Реже, прочих структур: вирусов герпеса, папилломы человека, возбудителей специфических инфекций (холеры, чумы). Виновниками могут быть и грибки. Как только структура проникает в тело, она начинает активно размножаться, поражать здоровые клетки.
- Снижение местного и общего иммунитета. Недостаточная выработка белых телец или их вялая активность. Оба названных фактора существуют в системе. Учитывая, что человек — это настоящий рассадник инфекции, второй компонент играет куда большую роль. Лимфоузлы воспаляются от сочетания септического момента и недостаточной функциональной активности защитных сил организма.
- В некоторых случаях патологический процесс развивается в результате аутоиммунного поражения тела. Неадекватной реакции защитных сил на безобидные вещества.
Причина лимфаденита в 60% случаев и более инфекционная, септическая.
Диагностика
Обследование ложится на плечи сосудистых хирургов. Зависит от происхождения патологического процесса.
В случае с острым поражением организма, все более-менее ясно. Достаточно беглого взгляда на ткани, чтобы сделать выводы. Куда труднее с выявлением хронической формы расстройства.
Требуются инструментальные и лабораторные методики:
- Опрос пациента. Чтобы понять, какие симптомы имеют место.
- Сбор анамнеза. Изучение предполагаемого происхождения патологического процесса.
- Пальпация. Нужно понять, какова структура тканей, насколько увеличен лимфатический узел и где он расположен. Методика недостаточно точная, дает примерное представление о состоянии.
- УЗИ.
- Рентгенография. Оба способа позволяют частично визуализировать ткани.
- Если информации все равно не хватает, назначается МРТ. Этот способ дает детальную картину происходящего. Особенно полезна томография при подозрениях на раковый характер процесса. Также методика позволяет отграничить онкологию, метастазы от воспаления.
- Лабораторные тесты: анализы крови, мочи. Не столь информативны, поскольку данные неспецифичны. Но результаты косвенно подтверждают характер патологического процесса.
- По потребности проводятся серологические тесты, бактериологические посевы, ПЦР, ИФА. Это методики, которые выявляют вирусы, бактерии, грибки, позволяют назвать точного возбудителя.
Времени на диагностику нужно не много. Хватает нескольких дней. А в случае с острой формой, достаточно беглого взгляда.
Лечение
Серозные виды патологического процесса устраняются консервативно.
Для лечения лимфаденита назначаются антибиотики (какие, зависит от типа возбудителя), иммуностимуляторы, средства на основе интерферона человека. Все то, что позволяет бороться с возбудителем, повышает интенсивность работы защитных сил организма.
Показан полный покой, иммобилизация пораженной области.
Гнойный лимфаденит требует сочетания консервативного и оперативного методов.
- Суть хирургического лечения заключается во вскрытии узла и санировании (очистке) региона.
- Если область поражения распространенная или источник залегает слишком глубоко, ставят специальную дренажную трубку. Она отводит гной. Через несколько дней ее можно снимать. Рану окончательно ушивают.
- Дальнейшее лечение воспаления лимфоузлов предполагает прием антибиотиков, противовоспалительных, иммуностимуляторов, чтобы устранить остаточные явления септического процесса и предотвратить ранний рецидив.
Хронические формы патологии трудно поддаются коррекции. Степень воспаления не столь велика, чтобы применять средства «тяжелой артиллерии». Достаточно противовоспалительных в качестве симптоматической меры.
Что же касается этиотропного лечения, нужно убирать первопричину. То есть, венерические инфекции, прочие септические очаги, удалять опухоли и пр.
Терапией занимаются хирурги общей практики, специалисты по сосудам, инфекционисты.
Прогнозы
Перспективы хронической форме позитивные. Острой — зависит от момента лечения. Если коррекция началась в первые дни патологического процесса, есть все шансы на полное восстановление. Иначе, не миновать осложнений.
Возможные последствия
Вероятные проблемы несут угрозу для здоровья и жизни.
- Тромбозы и тромбофлебиты. Нарушение проходимости сосудов на местном уровне.
- Заражение крови (сепсис).
- Флегмона. Гнойное воспаление подкожно-жировой клетчатки.
- Остеомиелит. При поражении костей.
- Расплав окружающих тканей при прорыве узла, выходе гноя.
- Застой лимфы, слоновость.
Предотвратить эти проблемы можно только при своевременной коррекции.
Воспаление лимфоузла или лимфаденит — это острое или хроническое инфекционное, аутоиммунное заболевание или последствие рака. Лечение должно начинаться сразу. Это единственная гарантия благоприятного исхода.